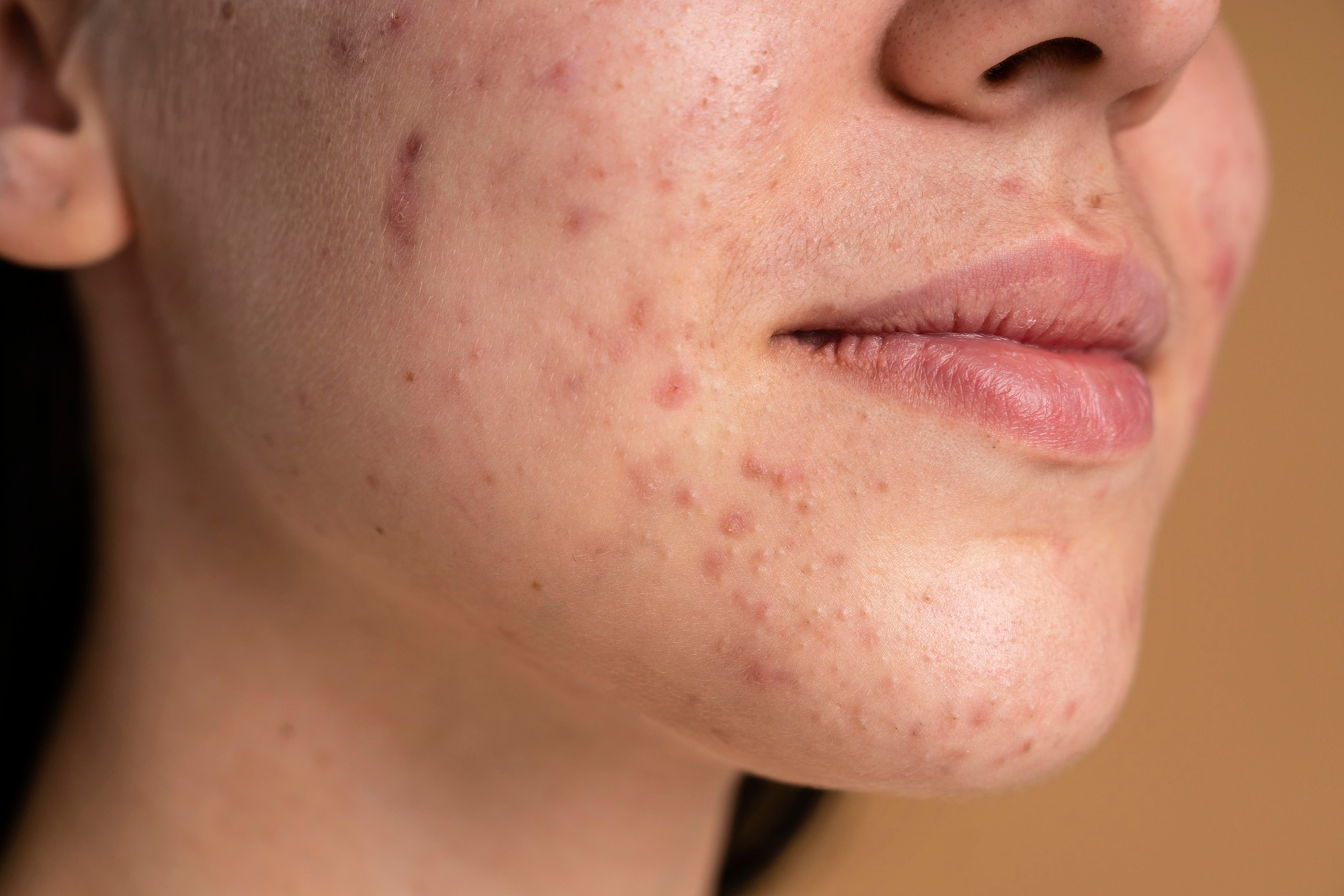
A acne é uma doença crônica que surge quando há alterações nas glândulas sebáceas e nos folículos da pele, levando ao surgimento de cravos e espinhas — que, além do impacto físico, afetam diretamente a autoestima e a qualidade de vida.
Apesar de mais comum após a adolescência, a acne pode afetar pessoas de todas as idades, inclusive na fase adulta. Pesquisas indicam que 85-100% das pessoas enfrentam o problema em algum momento da vida, o que torna importante entender os cuidados necessários para prevenir complicações, evitar cicatrizes permanentes e buscar o tratamento adequado de acordo com cada caso.
Afinal, o que é acne?
A acne é uma doença de pele crônica e inflamatória que afeta principalmente as glândulas sebáceas, responsáveis por produzir sebo, uma substância oleosa que lubrifica a pele e os cabelos.
Quando existe um desequilíbrio, seja por excesso de produção de sebo, acúmulo de células mortas ou presença de bactérias, os folículos pilosos podem ficar obstruídos — resultando em cravos, espinhas e, em casos mais graves, cistos e nódulos dolorosos.
Ela costuma se manifestar principalmente no rosto, peito e costas, áreas que possuem maior concentração de glândulas sebáceas. Apesar de mais frequente na adolescência, também pode acometer jovens adultos e até pessoas com mais de 40 anos.
Causas de acne
A acne pode ser causada por uma série de fatores, apontados pela dermatologista Gabriela Capareli e pela Sociedade Brasileira de Dermatologia:
- Genética: pessoas cujos pais ou irmãos tiveram acne têm maior probabilidade de desenvolvê-la, já que a genética influencia na produção de sebo, na obstrução dos poros e na resposta inflamatória da pele;
- Alterações hormonais: hormônios andrógenos, como a testosterona, estimulam as glândulas sebáceas a produzirem mais sebo, favorecendo o surgimento de acne, principalmente na adolescência e em mulheres com SOP, além de situações como ciclo menstrual, gravidez e menopausa;
- Uso de hormônios e anabolizantes: a reposição hormonal sem acompanhamento médico e o uso de anabolizantes aumentam a atividade das glândulas sebáceas, podendo desencadear ou agravar quadros de acne em homens e mulheres;
- Estresse: períodos de tensão aumentam a produção de cortisol, hormônio que desequilibra o funcionamento das glândulas sebáceas, favorecendo oleosidade excessiva e inflamação;
- Alimentação: consumo frequente de laticínios, açúcares, alimentos de alto índice glicêmico e comidas ultraprocessadas pode estimular a produção hormonal e intensificar processos inflamatórios, piorando a acne;
- Fatores externos: uso inadequado de maquiagem, poluição, higiene incorreta (lavagens em excesso) e suor acumulado podem obstruir os poros e favorecer o aparecimento de acne;
- Doenças endocrinológicas: alterações hormonais relacionadas à tireoide, glândula adrenal ou outros distúrbios podem se manifestar na forma de acne, exigindo acompanhamento conjunto com endocrinologista.
Quais os tipos de acne?
A acne é classificada em graus, de acordo com a intensidade das lesões e o risco de deixar cicatrizes:
Grau 1 (leve)
É caracterizada principalmente por cravos abertos e fechados (comedões) e discreta oleosidade, e não costuma haver inflamação intensa. É o tipo mais comum na adolescência e, quando tratado precocemente, as chances de deixar marcas permanentes são baixas.
Grau 2 (moderada)
Além dos cravos, aparecem espinhas inflamadas (pústulas), avermelhadas e, às vezes, doloridas. O estágio já exige mais atenção, pois a inflamação pode causar manchas temporárias e cicatrizes superficiais se a pele for manipulada de forma incorreta, como ao espremer ou cutucar as lesões.
Grau 3 (grave)
No grau 3, surgem nódulos maiores, profundos e dolorosos, que se formam debaixo da pele. A inflamação é intensa e aumenta consideravelmente o risco de deixar cicatrizes permanentes. Muitas vezes, o tratamento precisa incluir medicamentos orais.
Grau 4 (muito grave)
Conhecido como acne conglobata, o grau 4 envolve nódulos e cistos grandes, interligados entre si, formando áreas inflamadas extensas. É bastante dolorosa, pode causar deformidades na pele e costuma deixar cicatrizes profundas. É o tipo mais raro de acne, mas requer acompanhamento médico especializado e tratamento adequado.
Sintomas de acne
Os sintomas de acne podem variar de acordo com o grau, mas os mais comuns incluem:
- Cravos (comedões), que podem ser abertos (pretos, por causa da oxidação do sebo) ou fechados (esbranquiçados, mais difíceis de extrair);
- Espinhas (pústulas), que são lesões avermelhadas, inflamadas e com pus;
- Pápulas, pequenas elevações vermelhas e dolorosas ao toque;
- Nódulos e cistos, são lesões maiores, profundas e dolorosas, com risco de cicatrizes;
- Oleosidade excessiva, principalmente na testa, nariz e queixo (zona T);
- Marcas e cicatrizes, resultado de inflamações graves ou manipulação inadequada das lesões.
Além do desconforto físico, a acne pode gerar impactos emocionais, como baixa autoestima, vergonha, ansiedade e, em alguns casos, sintomas depressivos. Por isso, é fundamental buscar acompanhamento médico e, quando necessário, apoio psicológico para enfrentar os efeitos que a acne pode causar no dia a dia.
Leia também: 10 alimentos para aumentar a imunidade (e como incluir na dieta)
Como é feito o tratamento de acne?
De acordo com Gabriela Capareli, o tratamento da acne deve ser individualizado e depende diretamente do grau de acometimento da pele. Entre as principais abordagens, é possível apontar:
Cuidados básicos na rotina
Em casos mais leves de acne, o tratamento é simples e envolve alguns cuidados para diminuir a oleosidade da pele, como:
- Lavar o rosto duas vezes ao dia com sabonetes específicos para pele oleosa ou acneica;
- Uso regular de protetor solar com textura oil-free, que protege contra manchas e envelhecimento precoce sem obstruir os poros;
- Remover completamente a maquiagem antes de dormir, pois a permanência de resíduos pode favorecer a obstrução dos poros e agravar o quadro;
- Não espremer cravos e espinhas, pois isso pode aumentar a inflamação local e o risco de cicatrizes permanentes;
- Não descansar o rosto nas mãos enquanto lê, estuda ou vê televisão;
- Lavar as mãos com frequência.
Tratamentos tópicos
Nos casos leves e moderados, o dermatologista pode indicar o uso de remédios de uso tópico (cremes, por exemplo), como:
- Ácido salicílico e ácido glicólico, substâncias que atuam como esfoliantes químicos, ajudando a desobstruir os poros e a controlar a oleosidade;
- Retinoides, como a tretinoína e o adapaleno, regulam a renovação celular e reduzem a formação de novas lesões, além de contribuírem para a melhora da textura da pele;
- Peróxido de benzoíla, que tem ação antibacteriana e anti-inflamatória, diminuindo a proliferação da Cutibacterium acnes (que vive naturalmente na pele humana) e ajudando a reduzir as espinhas ativas.
Remédios orais
Quando a acne apresenta inflamações mais intensas ou não responde aos cuidados tópicos, pode ser necessário recorrer a remédios orais – como antibióticos, por exemplo, que ajudam a controlar a infecção bacteriana e a inflamação em quadros moderados a graves.
Em mulheres que apresentam acne de origem hormonal, o dermatologista pode indicar anticoncepcionais específicos, que atuam reduzindo a ação dos hormônios andrógenos sobre a pele.
Já em casos severos, principalmente aqueles em que há risco de cicatrizes profundas, pode ser prescrita a isotretinoína oral, conhecida popularmente como Roacutan. Apesar de eficaz, o medicamento exige acompanhamento rigoroso, já que pode provocar diversos efeitos colaterais.
Procedimentos dermatológicos
Além do uso de remédios, existem alguns procedimentos que contribuem para amenizar o quadro de acne, como:
- Limpeza de pele profissional, que auxilia na remoção de cravos e melhora a textura da pele;
- Peelings químicos com ácidos como o salicílico ou retinoico, promovem a renovação celular e ajudam a clarear manchas de acne;
- Laser e luz de LED, indicadas para reduzir a inflamação, controlar a oleosidade e estimular a cicatrização;
- Microagulhamento, um dos recursos mais modernos para tratar não apenas as espinhas ativas, mas também as cicatrizes, já que promove a reorganização das fibras de colágeno e melhora a aparência da pele ao longo do tempo.
Vale ressaltar que os procedimentos só devem ser feitos com orientação de um dermatologista. Cada pele é diferente, e o médico é quem vai indicar o tratamento certo para cada caso.
Alimentação pode influenciar a acne?
Não é uma regra para todo mundo, mas de acordo com Gabriela, a alimentação pode influenciar no surgimento de acne em algumas pessoas, especialmente quando há o consumo excessivo de produtos lácteos.
O mesmo vale para alimentos ricos em açúcares simples, como doces, refrigerantes e ultraprocessados — que elevam o índice glicêmico e estimulam a produção de hormônios que aumentam a oleosidade da pele. Já comidas muito gordurosas também podem contribuir para inflamações.
Por outro lado, manter uma dieta equilibrada, rica em frutas, legumes, grãos integrais e proteínas magras, pode ajudar a controlar o quadro e melhorar a saúde da pele como um todo.
Acne pode melhorar sozinha?
A acne até pode melhorar sozinha em alguns casos, mas não é recomendado esperar por isso. Adiar o tratamento aumenta o risco de deixar marcas e cicatrizes que podem acompanhar a pessoa na vida adulta.
“Hoje, a gente tem vários tratamentos que possibilitam com que aquele adolescente não passe a adolescência com uma pele acometida de acne. Ele deve procurar a ajuda de um dermatologista o quanto antes”, complementa Gabriela.
É possível prevenir a acne?
Nem sempre é possível evitar completamente a acne, especialmente quando há fatores genéticos e hormonais envolvidos. Porém, alguns hábitos no dia a dia podem reduzir o risco e ajudar no controle:
- Lavar o rosto duas vezes ao dia (sem exageros);
- Usar produtos adequados para pele oleosa ou acneica;
- Não dormir com maquiagem;
- Evitar manipular o rosto com as mãos sujas;
- Ter uma alimentação equilibrada, rica em frutas, legumes e proteínas magras;
- Reduzir o consumo de leite e açúcares refinados se houver piora evidente;
- Controlar o estresse com atividades físicas e momentos de descanso.
Perguntas frequentes sobre acne
Lavar o rosto muitas vezes ao dia ajuda a controlar a acne?
Não! Na verdade, lavar o rosto várias vezes ao dia pode piorar o quadro, pois a pele, quando percebe que o sebo natural está sendo constantemente retirado, entende que precisa produzir ainda mais óleo para compensar.
O recomendado é lavar o rosto duas vezes ao dia, de manhã e à noite, com sabonetes adequados para pele oleosa ou acneica.
Quem tem acne deve evitar maquiagem?
Não é necessário evitar totalmente, mas é fundamental escolher produtos adequados. O ideal é usar maquiagens oil-free e não comedogênicas, que não obstruem os poros.
Também é importante remover a maquiagem completamente antes de dormir. Caso contrário, pode ocorrer a chamada acne cosmética, que agrava o problema.
Produtos naturais funcionam para acne?
Alguns ingredientes naturais, como óleo de melaleuca (tea tree oil), têm propriedades anti-inflamatórias e podem ajudar em casos leves. No entanto, eles não substituem tratamentos médicos, especialmente em casos moderados a graves.
O uso deve ser orientado por profissional, já que até produtos naturais podem causar alergias.
O sol pode melhorar a acne?
Não! O que acontece é que o sol pode causar ressecamento das lesões inflamatórias e um bronzeamento que disfarça as marcas, dando a falsa impressão de melhora.
A exposição solar excessiva, sem proteção adequada, aumenta o risco de câncer de pele e ainda estimula a produção de oleosidade, obstruindo os poros e favorecendo novas inflamações. O resultado é o chamado “efeito rebote”, que ocorre quando a acne volta pior do que antes.
Acne e rosácea são a mesma coisa?
Não. A acne é causada principalmente pela obstrução dos poros e inflamação das glândulas sebáceas, levando a cravos, espinhas e, em casos graves, nódulos. Já a rosácea é uma doença inflamatória crônica que causa vermelhidão persistente no rosto, vasos aparentes e lesões que podem lembrar espinhas.
Acne pode piorar durante o ciclo menstrual?
Sim! Muitas pessoas percebem aumento de espinhas nos dias que antecedem a menstruação, e isso ocorre porque nesse período há maior oscilação hormonal, especialmente dos andrógenos, que estimulam as glândulas sebáceas a produzirem mais óleo. O aumento de oleosidade favorece a obstrução dos poros e o surgimento de inflamações.
Saiba mais sobre acne na adolescência